教室紹介
ICU感染ラウンド
ICU INFECTIONS ROUND
ICU感染症ラウンド 第23回 第24回
抗菌薬の組織移行性について
日々の感染症診療において、感染症のフォーカスによって「髄膜炎用量」というように用量に変化をつけることがあると思います。すべては、標的組織に抗菌薬を届けるためです。今回は、抗菌薬の組織移行性について、全てを理論的に説明することは難しいのですが、分かっている知見について解説をさせて頂きます。
1.薬の組織移行性について
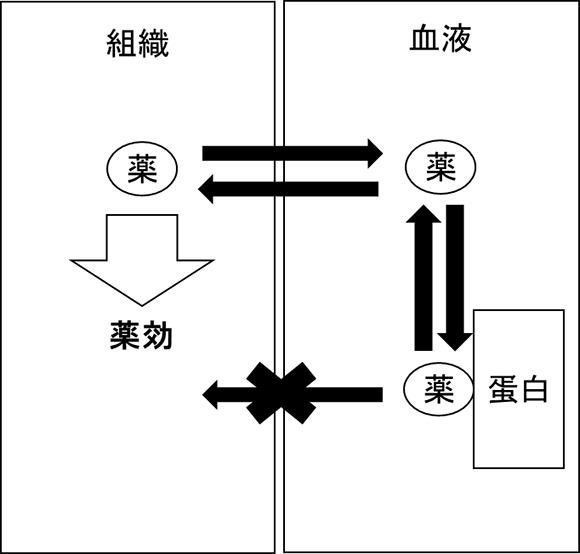
薬は血管内で直接的に作用する場合を除いて、薬効を示すためには目的の臓器に移行する必要があります。抗菌薬の場合は、どちらかと言いますと、目的の感染臓器へ到達しなければ効果を示さない薬になります。そもそも、血液が流れないと薬が組織に届かないわけですから、膿瘍のように血流量が少ないターゲットには抗菌薬は移行性しにくいため効果が得られづらいということになります。
薬の臓器の移行性を決めている因子は基本的には分子量と脂溶性になります(例外もあります)。分子量が小さく、脂溶性が高ければ組織への移行性は高くなります。なぜなら血管内皮細胞には膜間小孔という小さな穴が存在しており、分子量(1000~1500以下)の小さい薬はこの穴を容易に通過します。また、細胞膜は脂質二重層で作られているため(油同士はよく混ざる)、脂溶性が高いと細胞膜を通過しやすくなります。ここでの薬はタンパク結合していない薬であることが大前提としての話です。なぜなら、総血漿タンパクの約60%を占めるアルブミンの分子量は66300であり、結合すると非常に大きな分子量になるため、組織内に移行できなくなってしまいます。
さらに酸解離定数(pKa)も関与するとも言われています。pKaとは、酸性薬剤がpHを上げると、どのくらいイオン化しやすいかという指標です。イオン型の薬物は水溶性が極めて高くなり(極性が高まる)、細胞膜を通過しにくくなります。例えばセファゾリンは、pKa:2.13でありpHが2.13になるとイオン型と非イオン型1対1で存在することを表しています。血液のpHは7.4ですから、セファゾリンは体内では、大部分がイオン型で存在しており組織に移行しにくいのです。髄液に移行しないのも理論的に解釈できると思います。さらに、水溶性が高く未変化体として尿に排出されていくため、半減期が短い薬となっています(t1/2:1.8時間)。抗菌薬が体内にどれくらい広がるかの目安である分布容積の違いを下記に示します。
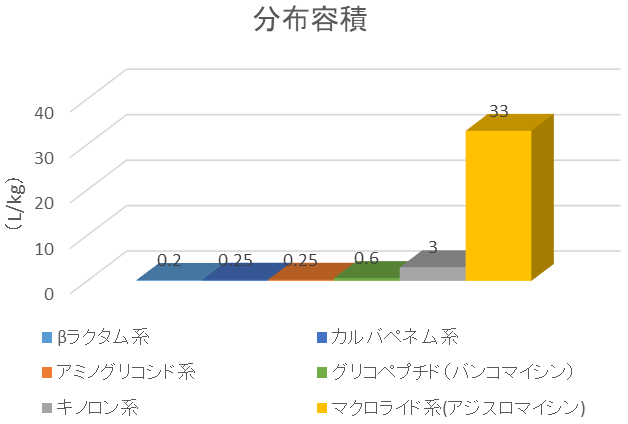
βラクタム系、カルバペネム系、アミノグリコシド系、グリコペプチド系は分布容積が小さいこと、すなわち水溶性であり組織移行性がよくないことがわかります。つまり、しっかりと標的臓器に到達させるためには、患者に合わせた適切な投与量を選択する必要があります。一方、肺組織に移行性がよいと言われているキノロン系やマクロライド系は分布容積が大きいことも納得だと思われます。
2.組織移行性の悪い臓器
抗菌薬は、多くの組織や臓器に対して速やかに分布していきますが、三つの重要な臓器には関門が存在し、薬の進入を防いでいます。それが、脳:血液脳関門(+血液脳脊髄液関門)、胎児:血液胎盤関門、精巣:血液精巣関門です。各関門は血管内皮細胞の接合の違いやトランスポーターの存在が他の組織と異なっています。この中でも最も厳しい関門とされているのが血液脳関門です。臨床においても髄膜炎症例に対峙する時に考慮しなければいけない重要事項だと思います。どれくらい移行しにくいかということをデータを下記に示します。
●バンコマイシン
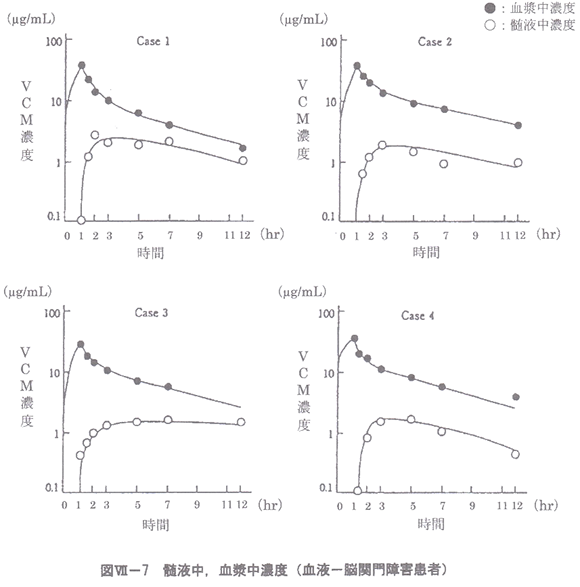
バンコマイシン静注用 インタビューフォームより
●アンピシリン
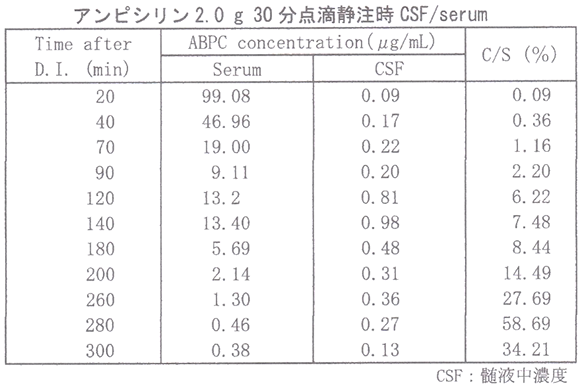
ビクシリン静注用 インタビューフォームより
ご覧のとおり、血液に比べ髄液濃度は1/10、もしくはそれ以下しか移行しないことがわかります。通常、体内で薬は組織と循環血液との間を物理的化学的な法則の下,自由に移行していますが、脳組織への血液中からの物質の移行は,厳密に制限されていることは前述しました。血液脳関門は脳の毛細血管内皮細胞には細胞間にタイトジャンクションが存在し,さらに異物の侵入を防ぐために下記のようなさまざまトランポーターを有し物質の移動が制限されています。そのため血流が豊富にも関わらず特に薬の移行性が悪い臓器になります。
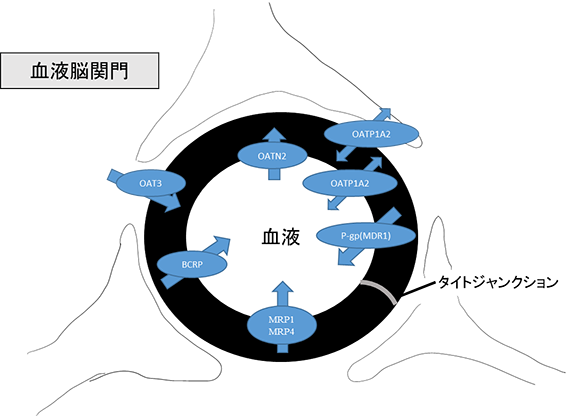
NEW薬理学改訂6版 引用
だからこそ髄膜炎は最大用量の設定で治療を行っていくわけです。一方で、一般的に炎症時には血管透過性の亢進があり、通常よりもすべての臓器において薬物移行性は増加するとされています。髄膜炎に関しては、下記のように髄膜炎時には髄液移行率は上昇するとされています。

(Advances in treatment of bacterial meningitis.Lancet 2012;380(9854):1693-1702.)
このような事象を裏付けるデータとして過去にデキサメタゾンを投与することでVCMの移行性が低下するといった報告が行われており(Antimicrob Agents Chemother. 1994 Jun;38(6):1320-4.)(Antimicrob Agents Chemother. 1995 Sep;39(9):2158-60.)、臨床のジレンマになっていました。しかし、近年には適正なVCM血中濃度を担保すればVCM髄液濃度も維持できると報告されており(Clin Infect Dis. 2007 Jan 15;44(2):250-5.)、ステロイドと抗菌薬の併用治療が行われています。
それでは、脳以外の臓器で抗菌薬の移行性が悪いところを考えていきたいと思います。感染症レジデントマニュアルには「中枢神経系や前立腺などは特に抗菌薬が入りにくい」と記載されています。中枢神経系は前述しましたが、普段あまり意識しない前立腺も移行性が悪いのです。
前立腺は、関門の存在が明らかとなっている臓器ではありません。なぜ移行性が乏しいのか、はっきりとした回答となる情報は存在しませんが、1つの可能性として慢性前立腺炎では、前立腺液のPHが7.0 – 8.3と上昇するためβラクタム系のような酸性薬剤はイオン型となり前立腺に移行しにくいのではないかという報告があります(Chemotherapy. 2003 Dec;49(6):269-79.)。確かに前立腺に移行しやすいと言われているテトラサイクリン系、マクロライド系、ニューキノロン系はβラクタムに比べ脂溶性が高く、さらにニューキノロンはPH7.0-8.0が最も脂溶性が高まることが知られていることから理論的には納得できます。しかし、通常の血液pHから大きく変動することはありませんので、イオン型の変化だけで説明するのはやや強引であると思っています。
また他にも眼に関しても薬剤移行性が悪いと言われています。血液網膜柵(血液網膜関門)が存在し,網膜毛細血管内皮細胞には血液脳関門同様にタイトジャンクションが存在していますが,トランスポーターの存在については、明確に報告されているものはありません。また点眼薬からの吸収も角膜を薬が通過するためには脂溶性の角膜上皮細胞、水溶性の角膜実質を通過する必要があり上皮と実質とで相反しているためである移行性が悪いとされています。
3.最後に
薬の組織移行性に関与する因子については様々な報告がありますが、確立した理論がないのが現状です。臨床では、患者個々の病態を考慮し、投与量を決定していく必要があると思いますが,基本的にはセンターで使用しているポケット版の推奨投与量で問題はありません(毎年エビデンスに基づいて医師と薬剤師で見直しを行っています)。特に、ICUなどの重症感染症において移行性に気をつける感染症としては,やはり髄膜炎>>>前立腺>眼 だと考えます。髄膜炎の場合は患者の生命予後にも影響しますので,しっかりと感染部位に抗菌薬が届くように適切な投与量の設定が必要です。

